Трансплантацията е хирургична операция, при която тъкани, части от орган или цял орган се вземат от едно тяло (донор), за да се присадят с лечебна цел на друго тяло (реципиент) или на друго място в същия организъм. Донорът може да е както от същия, така и от друг биологичен вид; може да бъде както жив, така и починал. Органните трансплантации обикновено представляват животоспасяващо лечение, а тъканните – животоподдържащо такова. Органите, които подлежат на трансплантация, са сърце, бял дроб, черен дроб, бъбрек, панкреас, черва, а през последните около 20 години - и лице. В областта на тъканната трансплантация възможностите са доста по-големи - присаждат се кости, костен мозък, сухожилия, кръвоносни съдове, сърдечни клапи, кожа, очни роговици и други. От чисто медицинска гледна точка дори кръвопреливането представлява вид трансплантация на тъкан - тъй като кръвта в миналото се е приемала за подвид на съединителна тъкан, а в днешно време се приема за самостоятелен вид тъкан. Процедурата по изваждането на орган или тъкан от тялото на донора се нарича експлантация.
Различават се няколко вида трансплантации по отношение на биологичния вид и генотипа на донора и реципиента. Долната класификация е изградена на базата на произхода на трансплантата и всъщност е приложима по отношение на всякакви клетки, органи и тъкани, а не само за костите. Различните видове трансплантати са:
Ксенотрансплантациите са трансплантации, при които донор и реципиент са от различни биологични видове, например трансплантации от животно на човек. В практиката се използват единствено тъканни ксенографти, а присажданията на органи с ксенопроизход са само на експериментално равнище. В миналото са се правили множество опитиВ България се правят само присаждания на ксеноперикард от обвивката на сърцето от телета и ксенокожа от дермалния слой от кожата на малки прасета. Този вид трансплантации са опасни за реципиента, тъй като неговата имунна система винаги реагира с отхвърляне на присадката и според българското законодателство могат да бъдат извършвани само при липса на годни за трансплантация тъкани от човешки произход.
Алотрансплантациите са трансплантации, при които донор и реципиент са от един и същ биологичен вид, но в общия случай – с различен генотип. Почти всички трансплантации в медицинската практика попадат в тази категория. При алотрансплантации отново се наблюдава реакция по отхвърляне на присадката, тъй като тя се атакува от имунната система на реципиента като чуждо тяло. За да се избегне отхвърлянето на органа, на трансплантирания пациент се провежда лечение с имуносупресанти, което е доживотно и невинаги успешно. При отхвърлен орган се налага ретрансплантация след известен период от време. Имуносупресията спомага за потискането на реакцията на отхвърляне на присадката, но същевременно прави организма уязвим на патогени и безобидни при нормални условия инфекции.
Изотрансплантациите са частен случай на алотрансплантации, при които донор и реципиент са генетично идентични организми (еднояйчни близнаци или клонинги). Продуктите за изотрансплантация (изографти, изогенни/сингенни присадки) са специфични с това, че анатомично са идентични на алографтите, но по отношение на имунния отговор на реципиента са по-близки до автотрансплантатите. При изотрансплантациите се наблюдава почти съвършена съвместимост между донор и реципиент и присадките преживяват много добре.
Автотрансплантациите са трансплантации, при които донорът и реципиентът са един и същ индивид. Трансплантират се клетки или тъкани, които на едно място са в излишък, а другаде – в недостиг, тъкани, които имат способността да се самовъзстановяват, или тъкани, които са спешно необходими на друго място (например кожни автографти, използване на вени за байпас на коронарната артерия и други.
Донорите за трансплантация могат да бъдат живи или починали хора. Често живи донори стават най-близките роднини на пациентите, но понякога, поради недостатъчна биологична съвместимост или недобро здравословно състояние на роднината, се търсят донори извън семейството. При някои трансплантации – на сърце, очна роговица, панкреас – единствен възможен е вариантът трупен донор. От живи донори могат да се вземат само самовъзстановяващи се тъкани, клетки или флуиди (например кръв, кожа). Възможно е също така да се вземат части от органи или единият от два чифтни органа, когато е възможно самовъзстановяването или останалият орган може да поеме работата и на експлантирания, без да се застраши здравето на донора. В днешно време широко се прилага донорството на единия от двата бъбрека, на части от черен дроб или тънки черва. При това винаги е по-добре да има пряка роднинска връзка между донора и реципиента - органи се трансплантират от братя на сестри или особено често от родители на деца. Донорство от починали хора (трупно, кадаверно донорство) е възможно в редки случаи, когато е установена мозъчна смърт при наличие на сърдечна дейност и органите са запазени в годен за трансплантация вид (донорът е бил поставен на командно дишане и изкуствена перфузия). Ако смъртта е диагностицирана на базата на окончателното и необратимо спиране на сърдечната дейност, органите започват много бързо да некротират; от такъв донор могат да се взимат само тъкани или клетки.
Хирургическите умения и технологиите, необходими за успешна алотрансплантация са известни дълго преди да бъде открит и изследван основният проблем на трансплантациите – реакцията на отхвърляне на присадения орган. Съществуват няколко апокрифни свидетелства за опити за трансплантация векове преди тя да стане част от съвременната медицина. Според легендата китайският лекар Биан Ке разменил сърцата на един мъж с висок дух, но слаба воля и друг, с нисък дух, но силна воля, в опит да постигне баланс в характера на всеки един от двамата. Тъй като понятията воля и дух са донякъде идентични, не е много ясно каква точно е била концепцията на д-р Ке. Според други легенди светците от III век Дамян и Козма разменили гангренясалия крак на римския дякон Юстиниан с крака на току-що починал етиопец.
Съществуват сравнително по-достоверни свидетелства са за опити за трансплантация на кожа. Индийският хирург Сушрута от 2 век вероятно е направил автотрансплантация на кожа с цел реконструкция на носа на пациент. Векове по-късно италианецът Гаспаро Талякози извършва успешни автотрансплантации на кожа, и дори многократно опитва трансплантация на алографти. При тези свои опити авторът дава първите сведения за отхвърляне на чужда тъкан още през 1596 година. В своя труд De Curtorum Chirurgia per Insitionem Талякози отдава реакцията на отхвърляне на силата и могъществото на индивидуалността - гениално прозрение относно генетичната уникалност на индивида и за свойствата на имунната система! Както е известно, дезоксирубонуклеиновата киселина е открита около 500 години по-късно, от Джоузеф Уотсън и Франсис Крик през 1953 година.
Първата успешна алотрансплантация на роговица е извършена през 1837 година в моделен експеримент с газели. Успешна трансплантация на човешка роговица е извършена от Едуард Цирм едва 68 години по-късно, през 1905. През 1883 г. е направена първата имплантация на човешка тъкан – трансплантацията на щитовидна жлеза, направена от швейцарския нобелов лауреат Теодор Кохер. На неговото име е наречен един от най-често използваните хемостатични инструменти в хирургията. В предшестващите десетилетия Кохер развива до съвършенство умението да премахва излишната тъкан от щитовидната жлеза в случаи на гуша – до такава степен, че успява да премахне целия орган без пациентът да почине след операцията. Кохер прибягва до тотална резекция на органа в няколко случая, в опит за превенция на повторна поява на гуша. През 1883 година хирургът забелязва, че отсъствието на органа води до комплекс от симптоми, които в днешни дни се свързват с липсата на хормоните на щитовидната жлеза. Кохер успява да се справи с тези симптоми като имплантира обратно тъкан от щитовидна жлеза на пациентите си, правейки по този начин първите успешни органови трансплантации. Впоследствие Кохер и други хирурзи използват трансплантацията на щитовидна жлеза, за да третират спонтанна недостатъчност в нейната функция. През 1909 г., Кохер получава Нобеловата награда за медицина за откриването на функциите на щитовидна жлеза.
Трансплантацията на щитовидна жлеза става модел за изцяло нова терапевтична стратегия – органовата трансплантация. Около началото на ХХ век са направени редица опити за органови трансплантации с животни. Правят се опити за трансплантация на надбъбречна жлеза, панкреас, яйчници, тестикули, бъбреци и други. Пионери в областта на хирургичните техники за трансплантация стават френските хирурзи Алексис Карел и Шарл Клод Гутрие, които трансплантират артерии и вени. През 1902 Карел прави поредица експериментални трансплантации на кучета, включително бъбреци, сърце и далак, като първи изследва проблема с реакцията на отхвърляне на присадения орган. За своята работата френсият учен получава Нобелова награда за медицина през 1912. Реакцията на отхвърляне остава, обаче, непреодолим проблем десетки години след трудовете му. Изследванията на органовите трансплантации са изоставени в годините след Първата световна война, въпреки някои успешни разработки на немския хирург Георг Шьоне по потискането на имунния отговор при трансплантация. За сметка на това трансплантацията на тъкани и особено на кожа се развива бързо благодарение на работата на Харолд Гилийс. През 1962 година се осъществява първата успешна реплантация на откъснати крайници с частично възстановяване на функциите и чувствителността им - което обаче по своята същност представлява автотрансплантация и няма опасност от реакция на отхвърляне, а само септични усложнения.
Първият опит за трансплантация от починал донор е направена от украинския хирург Юри Вороной през 1930 година. Присаденият бъбрек е отхвърлен. Джоузеф Мъри и Хартуел Харисън правят първата успешна трансплантация на бъбрек между еднояйчни близнаци през 1954. През 1955 година в България се осъществяват няколко транслантации на очни роговици - при тях обаче също няма реакция на отхвърляне, тъй като цялата очна ябълка спада към така наречените задбариерни органи. Това са органи, които по чисто морфологични причини нямат пряк досег с кръвообръщението и поради това имунната система няма достъп до тях - съответно и не може да ги атакува. Между дургото цялата нервна система е точно такъв задбариерен орган и поради това теоритично при трансплантацията на мозък не би имало епизоди на отхвърляне.
Идеята за имуносупресия при трансплантираните органи идва с работата на Питър Медауар през 40-те и 50-те години на ХХ век. Първите имуносупресанти (кортизон и малко по-ефективният азатиоприн) не са достатъчно мощни, за да потиснат реакцията на отхвърляне. Едва откриването на циклоспорина през 1970 година отваря вратите за органовите трансплантации. През 1963 година на пациент с рак на белия дроб е присаден бял дроб от починал донор от Джеймс Харди в САЩ. Пациентът оцелява само 18 дни, след което почива от бъбречна недостатъчност. Същата година Томас Старцъл опитва чернодробна трансплантация в Денвър, но първият му успешен опит е едва през 1967. През 1964 година отново Харди прави неуспешни опити за сърдечна трансплантация. Южноафриканецът Кристиян Барнард постига успех в това начинание през 1967 година. Реципиентът Луис Вашкански оцелява едва 18 дни при много висока публичност. Публичният интерес към сърдечната трансплантация я прави висок залог в годините на Студената война и за периода 1968 – 1969 година са хвърлени значителни средства и усилия в тази област, при което почти всички пациенти почиват за по-малко от 60 дни. Вторият пациент на Барнард (Филип Блайберг) обаче оцелява рекордните 19 месеца.
С откриването на циклоспорина трансплантациите се превръщат от област на експерименталната хирургия в животоспасяващи операции. Дентън Куули прави 17 трансплантации през 1968 година; трима от пациентите му остават живи след шестия месец. На 1 февруари 1969 година Никола Атанасов и Стоян Ламбрев извършват в Александровска болница първата органова трансплантация в България - на 42-годишна жена е трансплантиран бъбрек. През 1984 година две трети от сърдечнотрансплантираните в световен мащаб са живи за повече от 5 години. Александър Чирков извършва първата сърдечна трансплантация в източна Европа в болница „Света Екатерина“ на 14 май 1986 година. Сърцето е трансплантирано на 12-годишно дете във финален стадий на вродена кардиомиопатия. Детето оцелява около две години и загива при инцидент с велосипед; според експерти, ако при този инцидент беше приложена адекватна кардио - пулмонална ресусцитация, пациентът би бил жив и до днес. От 1980-те години насам има огромен прогрес както в успеваемостта, така и в повишаване качеството на живот на трансплантираните пациенти. Постепенно с технологичния напредък на медицината и с натрупването на клиничен опит органовата трансплантация става обичайна операция, ограничена единствено от броя донори.
С успехите на трансплантацията идва нов голям проблем, който остава нерешен задоволително и до днес – нуждата от донори на органи. Трансплантацията от живи донори, най-често роднини, става все по-обичайна, но далеч не е достатъчна за хилядите терминално болни пациенти, нуждаещи се от орган. Хвърлени са значителни усилия в областта на ксенотрансплантацията, но проблемите с острата реакция на отхвърляне на животинските тъкани така и не намират адекватно решение. Тъй като генетичните различия между човека и животните са доста големи, дори и най-мощното имуносупресивно лечение не успява да подтисне възпалителната реакция - трансплантираният животински орган се отхвърля. Освен това регулаторните системи на организмите от различни видове са различни и това води до проблеми във функционално отношение - новият орган не се подчинява напълно на нервната и ендокринната система на човешкия организъм. В почти всички държави вече съществува специално законодателство и се организират системи за максимално оползотворяване на донорските ситуации (т.е. за оползотворяване на редките случаи, в които починали хора са в мозъчна смърт при все още работещо сърце и други вътрешни органи). Имуносупресията също остава проблем поради множество странични ефекти. Ограничаването на имуносупресията понижава риска от инфекции, но повишава рискът за отхвърляне на присадката, в резултат на което медицината се бори за откриването на златната среда. Изследванията в тази област постигат успех с избягването на стероиди при терапията на трансплантираните, ограничаване на калциневриновите инхибитори и частичното или пълно ограничаване на други медикаменти според общото състояние на пациента. Правят се опити и с нови лекарства и терапевтични стратегии. Опитите в областта на клонирането биха разрешили напълно както проблема с недостатъчното органи за нуждаещите се, така и с имуносупресията. Клонирането на хора обаче повдига ред морални въпроси и среща обществена съпротива. Правят се опити за клониране на отделни органи, като се използват здрави клетки от болния орган на пациента - отглеждането на орган при лабораторни условия е мечта на изследователите от поне няколко хилядолетия, но е технически трудно и към момента все още никъде по света не е било успешно. Има надежди и в посока на използване на стволови клетки за целите на трансплантацията. Всички тези изследвания, обаче, вече дълги години не успяват да стигнат до реално приложение и спасяване на човешки животи.
С развитието на технологиите за триизмерно принтиране трансплантацията на тъкани (а в бъдеще - и на органи) навлиза в нов етап. Разработени са различни биомастила - органични молекули, които служат за скелет и върху тях се нанасят предварително култивирани клетки. По този начин най-общо се принтират тъкани - подобно на производството на хирургичен водач в имплантологията. В България дори има компания, която се занимава с разработката на триизмерен принтер за биопринтиране - Принтиво от град София. Апаратът, който компанията е създала, е в състояние да принтира костна тъкан с всякаква форма, върху която тъкан различни фармацевтични компании тестват своите лекарствени продукти. Това скъсява значително времето на клиничните проучвания на нови лекарства. В бъдеще предстои и отпечатване на кост за клинична употреба - трансплантация в областта на костни дефекти, като основно предимство на метода е пълното генно съответствие между трансплантираната тъкан и реципиентната ложа. При това няма да има никакви реакции от типа чуждо тяло и освен това ще може да се принтира произволно количество костна тъкан. Проблем представлява преживяемостта на произведените по този начин тъкани - при тях настъпва костна резорбция след около един месец по необясними до момента причини. За този период обаче процесите на регенерация в реципиентната ложа са доста напреднали и съвсем скоро се образува зряла костна тъкан.
Истинска революция в медицината обаче би предизвикала възможността да се принтират кръвоносни съдове. Тъй като някои от най-тежките заболявания в човешкия организъм се дължат на запушването на съдове (инфаркт), възможността да се произвеждат интактни кръвоносни съдове, при това автогенни, би осигурила възможност за трайно и сигурно лечение на тези социално значими заболявания. Поради това много компании в момента усилено разработват триизмерни принтери, които са способни да отпечатват кръвоносни съдове. Според неофициални данни изследователят, който пръв успее да отпечата кръвоносен съд за клинична употреба, ще получи моментално Нобелова награда за медицина.
В България трансплантациите са уредени със Закона за трансплантация на органи, тъкани и клетки, който е в сила от 1 януари 2004 година. Законът урежда вземането и присаждането на биопродукти от други хора и животни, функционирането и финансирането на национална трансплантационна система и регистри, както и международния обмен на органи, тъкани и клетки. Не са предмет на закона кръводаряването, преливането на кръв и кръвни продукти; трансплантацията на репродуктивни органи и тъкани; осигуряването, ползването и съхраняването на ембриони, яйцеклетки и сперматозоиди; автотрансплантацията; имплантацията на изкуствени тъкани и органи. По силата на закона е създадена Изпълнителна агенция по трансплантация на бюджетна издръжка, към Министерството на здравеопазването, която развива и поддържа национална трансплантационна система и регистри на чакащите за трансплантация, и има за задача да осигури оптимално разпределение на наличните органи. Според настоящата правна уредба всеки български гражданин или постоянно пребиваващ чужденец има право да изрази пред семейния си лекар изрично несъгласие негови органи, тъкани и клетки да се използват за трансплантация след установяване на смъртта му. В случай на липса на такова несъгласие, се търси писмено съгласие на близките: съпруг, родител, пълнолетно дете, брат или сестра. Изпълнителната агенция по трансплантация не поддържа регистър със заявилите желание да бъдат донори (т.е. в случай на мозъчна смърт лекарите няма как да узнаят за заявеното приживе желание на починалия). В България семействата на починалия в почти всички случаи отказват даряването на органи, макар че в последните години има известни позитивни тенденции.
Костна дистракция Зъбни импланти
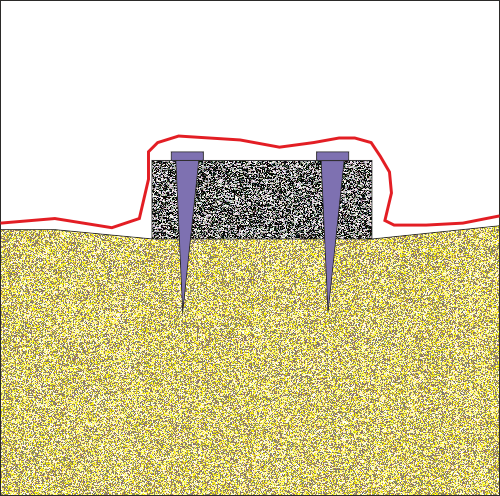
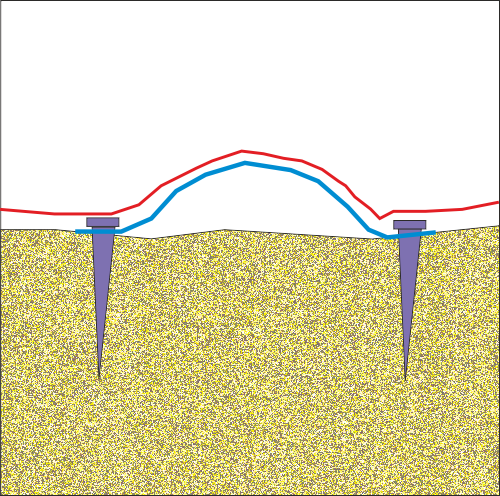
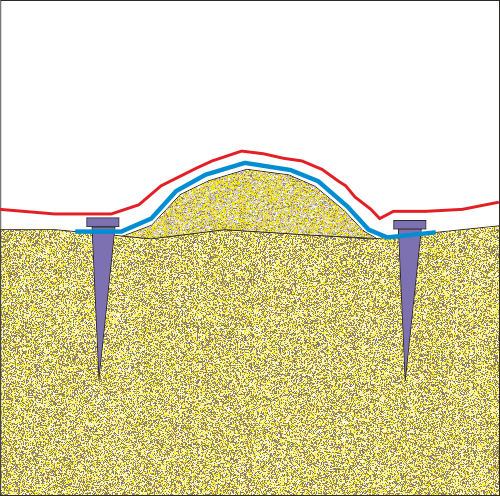
Костната трансплантация има сравнително дълга история. От най-дълбока древност всякакви хирурзи се опитват да поставят костна тъкан на мястото на костните дефекти; в по-ново време - дори и там, където при нормални условия в организма липсва кост, но по някаква причина трябва да се изгради. Последното се налага изключително рядко - костната трансплантация е предимно лечебна намеса, а не естетична или реконструктивна манипулация. Все пак има и изключения - описани са методи на имплантиране на автогенна костна тъкан върху зигоматичните кости с цел създаване на добре очертани скули и преоформяне на контура на лицето. Независимо дали костната трансплантация се извършва с лечебна или чисто естетична цел, е необходимо да се познават и спазват някои биологични принципи с цел осигуряването на максимално добър лечебен резултат. Независмо и дали се трансплантира автогенна кост, лиофилизиран костен блок или костна тъкан от донор, биологичното поведение на трансплантата е едно и също и принципите на добрата практика с цел избягване на хирургични грешки са идентични. В най-общия случай правилата са следните:
Осигуряването на трайна и стабилна имобилизация на всеки един костен трансплантат. Осигуряването на първична стабилност е от ключово значение за успеха на костната трансплантация. Дори и наличието на минимална подвижност е състояние да доведе до пълен провал на оперативната интервенция. Тъй като се разчита на реваскуларизацията на трансплантата от реципиентната ложа, всяко минимлано движение разкъсва капилярите, които се опитват да прорастнат към графта. Това води до неговата бърза некроза с последващ провал
Покриването на трансплантата с дебел и устойчив слой от меки тъкани. Това правило е валидно с особена сила за областта на устната кухина, но също и за кожата и лигавиците в която и да е област на организма. При оголване на трансплантата започва инвазия от микроорганизми в него, което се осъществява само в рамките на няколко часа. Устната кухина е наситена с голям брой микроорганизми.
Осигуряване на максимално плътен контакт на трансплантата с реципиентната ложа, по възможност със спонгиозната костна пластинка

Тъй като костната трансплантация като понятие много често се бърка с трансплантацията на костен мозък, в хода на настоящото изложение ще се спрем малко по-подробно и върху този въпрос. Освен това чрез трансплантация на костен мозък се лекуват и някои патологични процеси, които са в пряка връзка с лицево - челюстната област, което изисква един специалист или специализант по лицево - челюстна хирургия да има известни познания и в тази област. Трансплантация на костен мозък е замяната на увреден или напълно унищожен костен мозък с нови костномозъчни клетки. Това може да бъде животоспасяваща процедура при остри левкемии и лимфоми, които са резистентни към стандартна химиотерапия. Стволови клетки могат да бъдат извлечени от собственото тяло на пациента или от друг човек - донор.
Автоложна костномочна трансплантация е процедурата, при която се използват собствени клетки на пациента. Този метод се използва най-често при пациенти с множествен миелом и лимфом. Алогенна трансплантация с пълна съвместимост е процедура, при която се използват напълно съвместими стволови клетки от друг човек. Обикновено това е близък роднина на пациента, с когото имат пълна тъканна съвместимост. Алогенна трансплантация със съвместим несвързан донор се извършва при пациенти, които нямат близък роднина с пълна съвместимост. Тогава донорът се открива в някоя от националните и международни банки за костен мозък. Хаплоидентична трансплантация се прилага при пациенти, които нямат роднина с пълна съвместимост и се нуждаят спешно от трансплантация. Тогава донор става близък на пациента с частична съвместимост – майка, баща или дете. Това е сравнително нов метод и ако се прилага в медицински център с опит в тази област, може да бъде също толкова ефективен като трансплантацията от съвместим несвързан донор. Ако пациентът няма подходящ донор сред близките си, се пристъпва към проверка в националните и след това международните донорски банки за несвързан донор. За целта се прилага тест за HLA типизиране (човешки левкоцитен антиген) с 10 параметъра. След като HLA типа на пациента е известен, може да се направи предварително търсене. То става по компютърен път и има за цел да идентифицира потенциални донори на костен мозък със сходни HLA антигени. Ако предварителното търсене е успешно и открие потенциални донори, започва същинската процедура. Съответната донорска банка се свързва с потенциалните донори и взема кръвни проби, за да потвърди HLA-типа и да извърши други скринингови тестове. Тези допълнителни кръвни тестове са по-детайлни и специализирани, и имат за цел да определят донора с най-добра съвместимост. Търсенето на несвързан донор е сложна и времеотнемаща процедура. Процесът продължава средно около 3 месеца. Поради това е необходимо процедурата по търсене на донор да започне колкото е възможно по-рано.
След като необходимия брой стволови клетки бъде извлечен от донора, те ще бъдат изпратени в Центъра за трансплантации в съответната болница за извършване на трансплантацията. Хаплоидентичната трансплантация е специален метод, който към момента се прилага само в няколко центъра по света. Този метод има потенциала да елиминира напълно проблема с намирането на подходящ донор и затова се счита за метода на бъдещето. При хаплоидентичната трансплантация наличието на тъканна съвместимост 10/10 не е от съществено значение, така че майка, баща, дете или друг роднина на пациента може да стане донор дори и при съвместимост само наполовина.
Трансплантация на костен мозък се прилага при пациенти със заболявания, които засягат костния мозък, като например левкемия или миелодиспластичен синдром, други злокачествени заболявания на кръвта, като лимфоми или множествени миеломи, и апластична анемия, при която костният мозък не може да произведе необходимото количество кръвни клетки. Може да се използва и при някои онкологични заболявания, които не се повлияват от химиотерапия, като например рак на тестисите, невробластом и медулобластом, както и при вродени заболявания като таласемия, сърповидно-клетъчна анемия, порфирия и тежки автоимунни заболявания. Високодозовата химиотерапия води до гадене, диария, загуба на косата и необходимост от преливане на кръв и тромбоцити. В рамките на две седмици след трансплантацията новите клетки откриват своето място и започват да се размножават - произвеждат нови и нови клетки. С повишаване нивата на кръвните клетки се подобрява и общото състояние на пациента, до достигане на нивото, при което той може да бъде изписан от лечебното заведение. От този момент нататък, пациентът посещава болницата за проследяване на редовни интервали. Периодът за проследяване на пациентите след трансплантация на костен мозък продължава от 3 месеца до една година, в зависимост от напредъка, а след това те могат да се завърнат за наблюдение в нормалната си социална среда. В рамките на първата година имунната система на пациентите се нуждае от предпазни мерки, тъй като е засегната от терапията. Препоръчва се да избягват твърде оживени места, тъй като дори инфекции на горните дихателни пътища, предадени от други хора, може да наложат болнично лечение. Поради това е желателно пациентите да реорганизират живота си. В случай че това предупреждение не се пренебрегва, повечето пациенти могат да се върнат на работа в рамките на 3 - 6 месеца. Освен това се препоръчва приемане на сготвени храни и обелени плодове и зеленчуци през първите няколко месеца.
В някои случаи фертилността може да бъде засегната от химиотерапията. Семейства, които планират да имат деца, понякога могат да го постигнат с помощта на инвитро оплождане. Ако има достатъчно време преди началото на лечението, замразяването на яйцеклетки или сперматозоиди може да бъде добър вариант.
При всички видове алогенни трансплантации както пациентът, така и донорът се изследват детайлно преди процедурата, с включени кръвни, кардиологични, респираторни и дентални прегледи и изследвания. Повтарят се и HLA тестовете за потвърждаване на съвместимостта. При хаплоидентични трансплантации има допълнителни тестове, които могат да прогнозират дали има голяма вероятност клетките на донора да бъдат отхвърлени от реципиента. Ако тези тестове са положителни, донорът се сменя. Всички тези изследвания обикновено отнемат 4 - 5 дни и ако донорът се окаже подходящ, при него започва процедура по мобилизация на стволови клетки. След пристигането на донора в болницата му се поставя катетър на всяка ръка, през който с помощта на афереза се извършва събирането на стволовите клетки. То продължава до извличането на необходимия брой клетки. Обикновено това отнема около 2 дни. След като необходимият брой стволови клетки е осигурен, може да започне и процедурата по трансплантирането им. На този етап донорът може да се върне в родната си страна. Тоест, продължителността на престоя на донора обичайно е около 10 дни. Пациентът се приема в болницата и му се поставя централен венозен катетър. Той ще се използва през цялото време за осъществяване на химиотерапията, други лекарства като например антибиотици, трансфузия на кръв и тромбоцити, както и за необходимите кръвни тестове. Продължителността на химиотерапията при алогенна трансплантация с пълна HLA съвместимост е 6 дни; при съвместим несвързан донор – 7 дни, а при хаплоидентична трансплантация – 9 дни. Следва един ден почивка, а на следващия ден стволовите клетки от донора се вливат на пациента като при кръвопреливане, през венозния катетър. След химиотерапията и по време на последните процедури по трансплантацията пациентът обикновено вече има загуба на апетит и диария, предизвикани от химиотерапията. Има нужда от вливане на кръв и тромбоцити. Силно повишената телесна температура е често наблюдавана и се третира с антибиотици и антипиретици, приемани чрез катетъра. Стволовите клетки започват да се „присаждат“ около 10 дни след трансплантацията. Обикновено симптомите като загуба на апетит, диария, гадене и повръщане са започнали да се подобряват през това време. Все пак пациентът може да напусне болницата след още 5 - 7 дни, тъй като все още се нуждае от стабилизиране на кръвните показатели, електролити и адекватно орално хранене. Така общият болничен престой обикновено е около 1 месец. След стабилизирането си, пациентите се изписват от болницата и могат да останат със семейството си в одобрени за целта апартхотели - практика, която е широко практикувана по цял свят и доказано често намалява вътреболничните инфекции, дискомфорта на пациента от болничния престой и същевременно осигурява възможност от бърза и адекватна лечебна намеса при необходимост. От болницата се осигурява транспорт за контролни прегледи и кръвни изследвания.
Анализ на костния мозък обикновено се прави 1 месец след датата на трансплантацията, за да се уверим, че няма следи от заболяване и че наличните клетки са тези на донора. След като се прецени, че е в стабилно състояние, пациентът може да се завърне в страната си. Средният период за престой от датата на приемане в болницата до завръщането му у дома е от 2 до 3 месеца, но това може да се промени, ако възникнат проблеми като продължителна инфекция или бавно покачване броя на кръвните клетки, или други усложнения.
Интердисциплинарната работа е от съществено значение в центровете за трансплантация на костен мозък. Когато е необходимо, съдействие могат да окажат специалисти от всички свързани медицински специалности - анестезиология и реанимация, обща хирургия, кардиология, нефрология, уши-нос-гърло и лицево - челюстна хирургия. Стволовите клетки се подготвят за трансплантиране в GMP-сертифицирана лаборатория; всички клетки се анализират по отношение на техния брой, виталност и активност преди процедурата. Хаплоидентичните трансплантации се извършват с деплеция (частично или пълно елиминиране) на алфа или бета Т-лимфоцитите, за да се ограничи рискът от така наречената реакция на присадката срещу приемника. Тъй като присадената тъкан е с неувреден имунитет, а донорът - с увреден вследствие основното заболяване, това усложнение е сравнително често и изключително опасно. В случай че имунокомпетентните клетки не се отделят, много често се стига дори до летален изход. CD19-позитивните клетки също подлежат на деплеция с цел избягване на инфекция с вируса на Епщайн-Бар (EBV) след трансплантацията. По този начин се избягва и свързаната с EBV летална лимфопролиферативна болест - много лимфоми, а и други злокачествени тумори, се предизвикват като резултат от инфекцията с този вирус. Мезенхимни стволови клетки, които помагат за ограничаване на реакциите на отхвърляне, подпомагат присаждането и съдействат за бързото възстановяване на имунната функция. Те се осигуряват при всички алогенни трансплантации, включително тези с пълна съвместимост, от несвързан донор и хаплоидентични.
На всички пациенти с хаплоидентични трансплантации се осигурява инфузия с донорски Т-клетки с деплеция на CD45Ra гените. Това се прави с цел да се подсили противовирусният имунитет. Вирус-специфичните Т-клетки са активни спрямо CMV (цитомегаловирус), EBV (Епщайн-Бар вирус), BK вирус, аденовирус и херпес симплекс. Това са вируси, които предизвикват банални инфекции и при здрави пациенти не представляват опаснот; при болни с увреден имунитет обаче тази процедура понякога се оказва животоспасяваща.
CAR-T клетъчната терапия е нов вид лечение на малигнени неоплазии, което използва имунни клетки. Представлява имунотерапия, която модифицира механизмите за насочване на имунната система за борба с рака. Терапията е персонализирана за всеки пациент, като се използват Т-клетки, които са основен компонент на нашата имунна система. Тези клетки се извличат от тялото и се модифицират генетично в лабораторни условия, за да произвеждат специфични химерни антигенни рецептори (CAR). Когато модифицираните Т-клетки се влеят обратно в организма на пациента, новите рецептори им позволяват да идентифицират определени антигени на раковите клетки и да унищожат тумора. Към настоящия момент CAR-T клетъчната терапия е одобрена за рефрактерна B-клетъчна остра лимфобластна левкоза (B-ОЛЛ), B-клетъчен лимфом и множествен миелом. Процедурата може да се обмисли при пациенти с рецидивираща или рефрактерна В-клетъчна остра лимфобластна левкемия след трансплантация и неходжкинов лимфом (НХЛ). За да бъде успешна една CAR-Т клетъчна терапия пациентът трябва да е в добро общо здраве и туморното натоварване трябва да е ниско. Поради това предварително се назначава подготвителна химиотерапия и/или лъчетерапия преди процедурата, за да увеличат вероятността за успех на лечението.
Ако се установи че един пациент отговаря на условията за CAR-Т клетъчна терапия, клетки от периферната кръв от него или от донор се бъдат извлечат с устройство за афереза. Тази процедура продължава около 2 до 4 часа. След това генетичната структура на тези клетки се модифицира и те се размножават в лабораторни условия. Крайният продукт се замразява и се съхранява до приключване на тестовете за качество. Процедурите на производство и контрол на качеството на CAR-T клетките отнемат приблизително 21 дни. Междувременно, преди началото на терапията, в продължение на 4 дни се прилага протокол за химиотерапия с двоен агент за лимфодеплеция, за да се създаде място за модифицираните CAR-T клетки в организма на болния. Трябва да изминат 48 часа, за да се подпомогне отделянето на лекарствата от тялото. Накрая, персонализирани CAR Т-клетки се прилагат интравенозно в рамките на 30 минути.
CAR-T клетъчната терапия продължава приблизително две седмици, което включва лимфодеплеция и прилагане на CAR Т-клетки. След процедурата се наблюдават някои странични ефекти - синдром на освобождаване на цитокини, невротоксичност или инфекции. Периодът от прилагането на клетките до изписването обикновено е по-малко от 1 месец. След CAR-Т клетъчна терапия пациентът обикновено се нуждае от лечение с IVIG (имуноглобулин) до 1 година. На месечни интервали се отчита броят на CAR Т-клетките, проверява се вероятността от скрито заболяване и се анализира броят на В-лимфоцитите. Ако се получи отрицателен резултат при един от тези три параметъра за проследяване, се налага алогенна трансплантация на стволови клетки. Различни проучвания показват че пълно излекуване може да се получи в над 90% от случаите при остра лимфобластна левкемия и в над 80 % при пациенти с неходжкинов лимфом. Днес CAR-Т клетъчната терапия е най-ефективната налична опция за пациенти с ОЛЛ и НХЛ, резистентни на лечение от втора линия. CAR-T имунотерапията предоставя на тези пациенти възможност за пълно излекуване - което представлява един наистина значим успех на съвременната медицина. По този начин заболявания, които в миналото се смятаха за равносилни на смъртна присъда, днес се смятат за напълно лечими и болният е в добро здраве години наред.