Малигнените тумори на слюнчените жлези се срещат доста по-рядко от бенигнените. Много често един злокачествен тумор се развива на базата на доброкачествен, който е съществувал дълго време и е растял прогресивно - което налага и извършването на профилактични прегледи и своевременно премахване на всякакви атипични формации в областта на жлезите, а и на целия човешки организъм. Съгласно хистологичната класификация на Seifert и колектив, въведена през 1991 г. и утвърдена от Световната Здравна Организация, в слюнчените жлези се срещат следните видове злокачествени тумори:
Ацинозноклетъчен карцином
Мукоепидермоиден карцином
Аденокистичен карцином
Плеоморфен високостепенен карцином
Епително – миоепителен карцином
Миоепителен карцином
Себацеен карцином
Папиларен цистаденокарцином
Муцинозен аденокарцином
Онкоцитен аденокарцином
Карцином на слюнчения канал
Аденокарцином
Базалноклетъчен аденокарцином
Карцином в плеоморфен аденом
Плоскоклетъчен карцином
Дребноклетъчен карцином
Недиференциран карцином
Други карциноми
Мукоепидермоидният карцином представлява особен вид тумор, образуващ слуз. Води началото си от епитела на изходните канали на слюнчените жлези. Локализира се много често по малките слюнчени жлези на езика, бузите, твърдото и мекото небце, пода на устната кухина, ретромоларната област (J. Henk, J. Langdon, 1985). Kлинично се представя като бързо нарастваща подутина с плътна консистенция и неравна възловидна повърхност, срастнала с околните тъкани и леко болезнена при палпация и натиск. Установяват се самопроизволни болки, често с невралигичен характер, разязвяване и метастазиране в регионерните лимфни възли. Хистологично паренхимът на тумора произхожда от прекурсорните клетки на каналчестия епител, поради което в него се срещат както слузообразуващи клетки, така и плосък и интермедиерен епител. Слузообразуващите клетки обикновено тапицират микрокисти или жлезоподобни структури, изпълнени с миксоматозна материя. В стромата се откриват дебели прослойки и полета от склеротична тъкан. Откриват се и зони с преобладаване на плосък и интермедиерен епител, групирани в солидни участъци. Обикновено няма ясно обособена капсула, тъй като тя се инвазира и разрушава твърде рано от туморния паренхим. Дели се на ниско-, средно- и високомалиген мукоепидермоиден карцином в зависимост от биологичното поведение. За щастие най-често се срещат вариантите с ниска степен на малигненост - те са около 75 % от всички мукоепидермоидни карциноми. При тях много често се откриват кистични пространства - поради което формацията много прилича на цистаденолимфом по време на оперативната интервенция. Много често имат дълга история подобно на доброкачествените тумори на слюнчените жлези. Вариантите с висока степен на малигненост се развиват доста по-бързо и в около 25 % от случаите предизвикват лицеви парези - което е лош прогностичен белег. В 50 % от болните пък се откриват шийни метастази. Лечението е радикално хирургично. Петгодишна преживяемост се наблюдава при 60 – 90 % от болните с нискомалигнен мукоепидермоиден карцином и едва при 10 % от тези с високомалигнен в трети стадий.
www.dentalimplants.bg Рила www.ralev-dental.bg Пирин www.maxillofacial.bg Ралев Дентал АД Композити Зъбни импланти
Аденокистичният карцином (цилиндром) се отличава с клиничен полиморфизъм – в едни случаи расте бавно и безсимптомно, добре подвижен и ограничен е, без промени в надлежащите тъкани, т.е. наподобява развитието на доброкачествен тумор. При други болни обаче расте бързо, сраства с надлежащата лигавица, става болезнен. Подутината е с вишневочервен цвят. Локализацията на небцето е много типична за този тумор, може да се резорбира костната пластинка, при което процесът прораства в носната кухина, максиларните синуси и назофаринкса. Характерна е периневралната инфилтрация. Метастазите са редки в регионерните лимфни възли (8 – 10.7 %), но много чести са далечните метастази (40 – 82 %) в белия дроб, костите и интракраниално – А.И. Пачес, 1983, J. Henk, J. Langdon, 1985. Хистологично аденокистичният карцином произхожда от епитела на каналчетата на слюнчените жлези. Паренхимът се състои от цилиндрични или кубични клетки, подредени в солидни гнезда или в тубули и ацини. В лумена на последните се открива малко количество муцин. Стромата се състои от хиалинизирани или миксоматозни полета, образуващи т. нар. цилиндроидни формации в и около туморните огнища. Открива се и необилен лимфоцитарен инфилтрат. Описани са три хистологични подтипа - крибриформен, тубуларен (трабекуларен) и солиден, като последният е с най-лоша прогноза. Лечението е радикално хирургично или комбинирано с постоперативно лъчелечение в доза 50 – 60 Gy. Метастазира предимно по лимфен път, в около 17 % от случаите. При протрахирано развитие могат да се появят белодробни метастази, понякога дори 20 години след проведено хирургично лечение. Петгодишна преживяемост се наблюдава при 55 – 71 % от болните.
Ациноцелуларният карцином клинично се представя под формата на бавно нарастваща подутина с неясни граници. Интересното е че до 1953 година туморът е бил класифициран като доброкачествена неоплазия на слюнчените жлези. След това обаче се откриват някои варианти на ациноецлуларния карцином с по-висока степен на малигненост и бързо става ясно че туморът е злокачествен - дори и в неговите варианти с по-ниска степен на малигненост. Възможно е да инфилтрира лицевия нерв с последваща парализа. Понякога е мононодуларен, но се срещат и мултинодуларни форми. Хистологично се срещат четири типа – плътен, микрокистичен, папиларнокистичен и фоликулярен. При нормални условия туморът няма капсула, но расте сравнително добре отграничено от околните тъкани. Срещат се ацинозни клетки със секреторни гранули в цитоплазмата си, каналообразни клетки с кубовидна форма, вакуолни клетки и светли клетки – последните са каналообразни или ацинозни форми с белези на анаплазия. Плътната форма съдържа диференцирани ацинозни клетки и много прилича на нормална жлезна структура. Микрокистичната съдържа кистозни пространства с малки размери, тапицирани с ацинозни, вакуолни и каналообразни клетки. Подобна е и папиларно – кистичната форма, но при нея пролиферира епител в по-голямо количество. Фоликуларната форма е най-рядка; тя съдържа многобройни кистични лумени, изпълнени с еозинофилен материал, наподобяващ колоид, т.е. силно прилича на структурата на щитовидната жлеза. Лечението на тумора е чрез екстирпация в пределите на здрави тъкани. Метастазира предимно по хематогенен път, най-вече в белия дроб и костите, около 14 години след първоначалната поява (по анамнестични данни).
Аденокарциномът се развива сравнително бързо и безсимптомно. Първоначално се представя като малко възелче с плътна или плътноеластична консистенция, несрастнало с околните тъкани, подвижно и неангажиращо периферните нерви. При нарастване на тумора границите му стават неясни, подвижността му се ограничава. Аденокарциномът сравнително често дава далечни метастази – в 35 % от случаите. Метастазира главно в бял дроб, тестиси, стомах, кости, главен мозък. Хистологично туморът се характеризира с гнезден строеж. Гнездата се състоят от цилиндрични и/или полигонални клетки с изразен клетъчен атипизъм, полиморфизъм, полихромазия и нарушен ядрено – цитоплазмен индекс – 1:1 или 1:2 при норма 6:1 до 4:1. Срещат се патологични митози. На някои места се откриват структури с вид на абортивни жлези и груби папиларни образувания. В лумена на жлезите се открива и оскъдно количество муцин. Стромата е представена от оскъдно количество съединителна тъкан с млади кръвоносни съдове и лимфоцитна инфилтрация. Напоследък честотата на аденокарцинома силно намлява, тъй като с прецизирането на методите за диагностика все повече аденокарциноми се оказват неразпознати други хистологични типове карцином, вече описани по-горе. Лечението на тумора е радикално хирургично, петгодишна преживяемост се наблюдава при 60 % от болните.
Базалноклетъчният аденокарцином засяга най-вече паротидната жлеза. Представя се като асимптоматична подутина, рядко болните съобщават за болки и повишена чувствителност. Хистологично се подразделя на твърд, трабекуларен, тубуларен и мембранен тип. Състои се от еднотипни базалоидни клетки с кръгли ядра, подредени в трабекули, тубули, мембрани или солидни повлекла. Често се срещат комбинации от отделните структури. Лечението е чрез екстирпация на тумора. Рецидиви и периневрална инфилтрация се наблюдават, но далечните метастази са много редки.
Карциномът в плеоморфен аденом се разива на базата на плеоморфен аденом в 3 % от случаите (А.И. Пачес, 1983). Характерно за заболяването е продължителното безсимптомно съществуване на подутина (според Пачес средният период за това е 12.6 години). След това туморът става болезнен, започва да нараства бързо и сраства с околните тъкани. Често се наблюдава инфилтрация в околните тъкани, при което болните бързо стават иноперабилни. Наблюдават се метастази в регионерните лимфни възли и далечни органи. При хистологично изследване се откриват миксоматозни и хрущялоподобни полета в стромата, наличие на ацини и тубули, т.е. картина на плеоморфен аденом. Наред с тях се откриват и зони на пролиферация на големи овоидни клетки с хиперхромни и уродливи ядра – тези клетки са белег за настъпилата малигнизация.
Понякога се наблюдава първичен плоскоклетъчен карцином в областта на слюнчените жлези, като при поставянето на тази диагноза е необходимо да се изключи инфилтрация на процеса от съседна анатомична област - например кожата. Освен това е възможно да става въпрос и за високостепенен мукоепидермоиден карцином.
Епително – миоепителният карцином е обикновено мултинодуларен тумор с непълна капсула. Развива се предимно в големите слюнчени жлези, хистологично се състои от каналоподобни структури, тапицирани с кубоидални клетки. Около тях се разполагат клетки от миоепителен тип. Понякога туморът дава периневрална инфилтрация и метастази. Лечението е радикално хирургично.
Миоепителният карцином много наподобява епително – миоепителния, но се сътои само от миоепителоцити.
Себацейният карцином клинично се представя като възловидно образувание с жълтокафеникав цвят. Хистологично се откриват жлезистокистозни формации, тапицирани със себацеен и плосък епител и обхванати от фиброзна и хиалинизирана строма. Понакога е възможно да се открие и масивен лимфоцитарен инфилтрат, образуващ дори лимфни фоликули – това е вторият вариант на себацейния аденокарцином. Лечението е хирургично и се изразява в екстирпация с прилежащата жлезна тъкан.
Папиларният цистаденокарцином е много рядък тумор, състоящ се от няколко кистични пространства, изпълнени с папили. Папилите са покрити с кубоидални или ниски клетки, срещат се и слузообразуващи клетки. Налице е ядрен полиморфизъм, митози и инфилтративен растеж. Поведението на тумора не е много агресивно, лечението е радикално хирургично.
Онкоцитният карцином хистологично се състои от онкоцити с еозинофилна цитоплазма и умерено полиморфни ядра, подредени в тубуларни повлекла и островчета. Често се срещат лумени и малки кисти, изпълнени със секрет. Растежът е инфилтративен и по това този тумор се отличава от онкоцитния аденом. Лечението е също чрез ексцизия в здраво.
Слюнченоканалният карцином е с висока малигненост, състои се от струпвания на големи клетки, наподобяващи слюнчени канали. Срещат се и плътни структури на растеж, нерядко в центъра има полета на некроза. Дребноклетъчният карцином пък много прилича хистологично на дребноклетъчния карцином на белите дробове. Клетките му са с невроендокринна диференциация. Има агресивно поведение. Недиференцираният карцином се състои от сфероидни едри клетки или вретеновидни клетки, расте бързо и агресивно – тумор с размер над 4 см. вече има много лоша прогноза. Лечението и на трите описани дотук тумора се съобразява с техния характер – хирургичното включва широка ексцизия в пределите на околните тъкани, комбинира се с постоперативно химио- и лъчелечение.
Саркомите в областта на слюнчените жлези са изключително редки. Срещат се и малигнени лимфоми, като най-чест е лимфомът на Бъркит. Нерядко те се развиват на базата на синдорма на Сьогрен.
По отношение на TNM - системата за стадиране при злокачествените тумори на слюнчените жлези има някои специфични особености, които отличават областта от останлите тумори в лицево - челюстната област. Такива особености има само при Т - критерия, докато при буквите N и M няма съществени разлики спрямо останалите малигнени формации в областта. Класификацията се извършва по следния начин:
Тx - не е възможно да се установи наличието или липсата на първичен тумор
Т0 - липсва първичен тумор
Т1 - тумор с големина под 2 см, липса екстрапаренхимално разпространение
Т2 - тумор с размер от 2 до 4 см, отново липсва екстрапаренхимално разпространение
Т3 - тумор с разпространение извън паренхима на жлезата, без засягане на лицевия нерв, или с размер от 4 до 6 см.
Т4 - тумор със засягане на лицевия нерв, размер над 6 см. или с разпространение към черепната база
Nx - лимфните възли не са достъпни за изследване
N0 - липсват метастази в лимфните възли
N1 - метастази в ипсилатерален лимфен възел с размер до 3 см. или по-малко
N2a - единичен ипсилатерален лимфен възел с размер от 3 до 6 см.
N2b - мултиплени ипсилатерални лимфни възли с размер до 6 см.
N2c - билатерални или контралтерални лимфни възли с размер до 6 см.
N3 - метастаза в който и да е лимфен възел с размер над 6 см.
М0 - липсват далечни метастази (най-вече белодробни)
М1 - откриват се далечни метастази
Мх - да се установи липсата или наличието на далечни метастази е невъзможно
Методите на изследване при съмнение за злокачествен тумор на слюнчените жлези са стандартни и не са претърпели съществени изменения през последните 20 години. Необходимо е да се извърши клиничен преглед на пациента и да се снеме анамнеза, като още на този етап един опитен хирург може до голяма степен да постави насочваща диагноза. Извършват се образни изследвания - компютърна томография, ядрено - магнитен резонанс, сцинтиграфия и ехография, като последната намира особено широко приложение - слюнчените жлези са локализирани повръхностно и достъпът до тях поради това е много улеснен. Намират приложение биопсията и тънкоиглената аспирационна биопсия. Конвенционалната сиалография днес се използва изключително рядко - представлява впръскване на рентгеноконтрастна материя през изходящия канал на жлезата и извършване на контролни рентгенографии през около един час. Следи се екскрецията на контрастното вещество, като това има значение основно при поставяне на диагнозата хроничен сиалоаденит.
Бенигнените тумори имат дълга история, растат бавно и безсимптомно; при промяна в бързината на растежа определено може да е налице малигнизация. Болката липсва дори и при злокачествените тумори, но при нейната поява прогнозата силно се влошава. Засягането на лицевия нерв и цервикалната лимфаденопатия определено са насочващи симптоми към наличието на малигнена неоплазма. Същото важи и за фиксацията на тумора към околни тъкани и анатомични структури, която фиксация се установява чисто палпаторно. Интраорално не се установяват никакви изменения (при тумори на паротидната и субмандибуларната жлеза), но в случай че се открие каквато и да е промяна в меките тъкани, трябва да се мисли за малигнен процес, който освен това расте бързо и инфилтративно и има съответната лоша прогноза. При локализация на неоплазмата във фарингеалния лоб на паротидната жлеза симптоми липсват, дори и при бърз растеж и висока малигненост - което за щастие се среща рядко, тъй като всички тумори на околоушната жлеза се локализират основно в нейните повърхностни дялове.
При съмнение за малигнен процес винаги е възможно да се извърши тънкоиглена аспирационна биопсия. Тя е минимално инвазивен метод, нейната чувствителност е от 85 до 95 %, като рискът от разпространение на процеса е минимален. Възможни са диагностични грешки, тъй като се взема много малко биопсичен материал, но вероятността от диагностициране на малигнена формация като бенигнена е минимален. По отношение на интраоперативнто изследване (гефрир) е възможно да се получат фалшиво негативни резултати (един злокачествен процес да бъде пропуснат и да се мисли за доброкачествен), ни никога няма фалшиво позитивен разултат - при поставяне на диагноза злокачествен тумор със сигурност има такъв. Това налага да се подхожда с известни резерви към гефрира - което представлява в крайна сметка трудност при поставянето на окончателната диагноза. Абсолютно е противопоказана откритата биопсия - тя води почти винаги до активиране на туморния растеж с възможна вторична инфилтрация на лицевия нерв. При открит достъп до жлезата е необходимо цялата формация да се отстрани едномоментно и по възможност радикално.
Лечението на малигнените тумори на слюнчените жлези е основно радикално хирургично. Като допълнителен метод намира приложение лъчелечението, а химиотерпия на практика не се прилага. По-долу са описани някои от нашите клинични случаи. Оперативни интервенции в областта на слюнчените жлези са извършвани спорадично от най-дълбока древност - още древните гърци са правили опити за оперативното премахване на различни формации, но тези опити са били с ниска успеваемост поради ограничените възможности за местна анестезия - лечителите не са имали на разположение съвременните местни анестетици. През периода 1650 - 1750 година има описани спорадични опити за операция на ранули и интраорално локализирани слюнчени конкременти. През 1802 година Бертранди описва премахването на различни патологични процеси в областта на паротидната жлеза, но резултатите са отчайващи според самия автор, тъй като почти винаги се е стигало до обезобразяване на пациента. С въвеждането на общата анестезия в практиката индикациите и възможностите за операция на всякакви тумори на слюнчените жлези силно се увеличават; през 1892 година е извършена първата консервативна паротидектомия със запазване на лицевия нерв от Кодреану. През 50-те години на ХХ век са описани първите трансплантации на нервни влакна след резекция на лицевия нерв с оглед запазване на неговата функция. Подобни оперативни методи намират широко приложение в днешно време - използва се нервен трансплантат от големия аурикуларен или суралния нерв.
В днешно време има възприети стандартни оперативни методи за лечение на туморите на слюнчените жлези. При субмандибуларната и подезичната жлеза няма нищо атипично - при появата на тумор се премахва цялата жлеза, докато при паротидната слюнчена жлеза има известни разлики в оперативния подход в зависимост от типа на формацията и първоначалните изследвания, както и от клиничните белези за засягане на клоновете на лицевия нерв. Основните типове оперативни интервенции при околоушната жлеза са:
енуклеация на тумора
повърхностна паротидектомия
тотална консервативна паротидектомия
радикална паротидектомия с премахване на клоновете на фациалния нерв, която е възможно да включва и съседни анатомични структури
Има и описани някои модификации като частичната паротидектомия (която е с малко по-голям обем от повърхностната), както и екстракапсуларна дисекция без разкриване на клоновете на лицевия нерв. Това са вариации на различните оперативни методи, които се описват основно в научни трудове и нямат особено значение за редовия хирург на бойното поле. Разбира се, малко повече теоритични познания винаги са от полза, тъй като според старшини от Сухопътните войски повече пот в учението означава по-малко кръв в боя - а подобна максима е валидна с особена сила за всяка една област от хирургията на човешкото тяло.
Енуклеацията се извършва технически най-лесно и с нея би следвало да започне обучението на един специализант по лицево - челюстна хирургия - просто се отделя капсулата на формацията от околните тъкани, извършва се хемостаза и раната се зашива на глухо. Тъй като операцията е свързана с минимални рискове, тя все още се извършва в много лечебни заведения по света и едва ли някога ще отпадне като опция при лечението на туморите на слюнчените жлези. Индикации за енуклеация има при добре отграничени бенигнени формации - всякакви аденоми и най-вече липоми, колкото и да са редки последните в областта на слюнчените жлези. Почти винаги решението за обема на оперативната интервенция (поне по отношение на енуклеацията или повърхностната паротидектомия) се взема интраоперативно - при наличие на здрава, плътна съединителнотъканна капсула и липса на сраствания с околните тъкани формацията се отделя и се пристъпва към съчленяване на тъканите и затваряне на оперативното поле.
В световен мащаб обаче най-често се извършва повърхностната паротидектомия. По своята същност това представлява енуклеация на основната туморна маса с премахване на част от жлезните делчета и разкриване на клоновете на лицевия нерв в различен обем. Индикации за подобна намеса има при повечето плеоморфни аденоми, при кисти на слюнчените жлези, както и при някои кожни карциноми, които проникват в дълбочина и изискват регионална лимфаденектомия.
Тотална консервативна паротидектомия се прилага при доброкачествени тумори, които засягат дълбокия дял на жлезата, при рецидивиращи плеоморфни аденоми, при карциноми с ниска степен на малигненост без клинични белези за засягане на нерва, както и при метастатични тумори с първична локализация в други органи и системи. При необходимост може да се извърши и парциална резекция на възходящия клон на мандибулата - което рядко се съчетва с консервативна паротидектомия, тъй като засягането на костните тъкани е налице само при най-злокачествените процеси, изискващи радикална паротидектомия. Малигнените тумори имат склонността да растат периневрално и дори изискват резекцията на клоновете на нерва с оглед превенцията на рецидиви. Мандибуларна остеотомия може да се извърши и са цел достъп до по-дълбокия фарингеален лоб на жлезата. След ретракцията на костните тъкани те се връщат обратно и се осъществява пластинкова остеосинтеза.
Лицево - челюстна хирургия Плеоморфен аденом Оксифилен аденом Доброкачествени тумори на слюнчените жлези

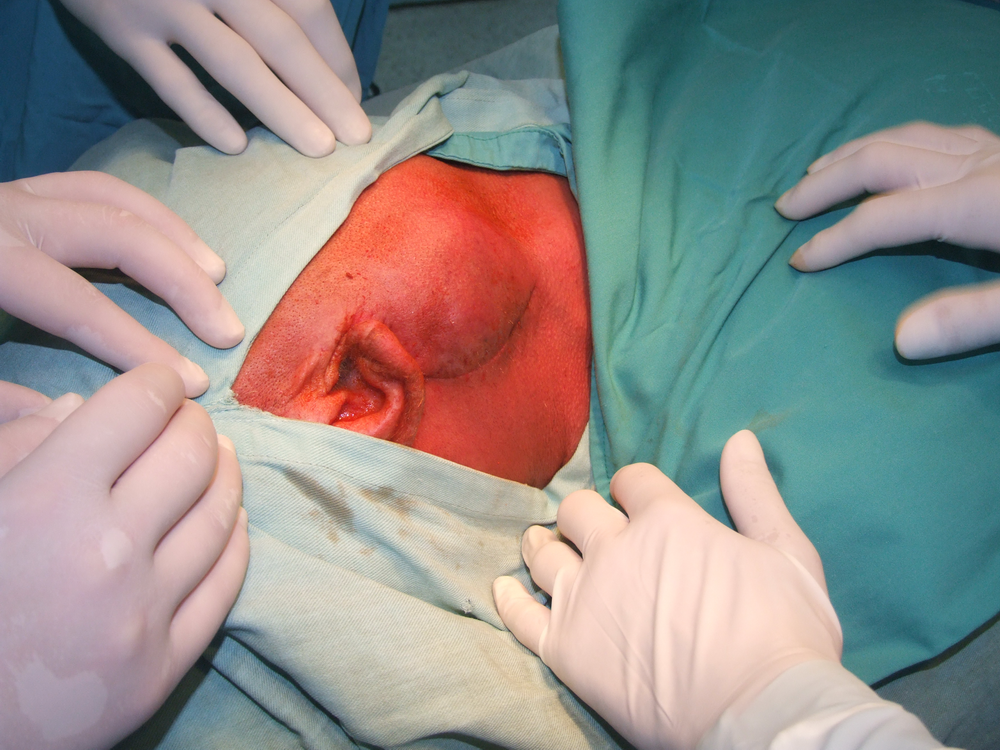
Голям плеоморефен аденом, при който има съмнения за малигнизация. Вижда се типичният кожен разрез по Редон - който започва от долночелюстния ъгъл и заобикаля ушната мида. Този разрез е най-удобен при подобни оперативни интервенции и затова се използва най-често по цял свят. Описани и различни модификации - прави и ъгловидни разрези, но те не осигуряват толкова добра адаптация на ламбото, а и видимостта при тях е по-лоша.
Пиогенен гранулом Лимфен възел www.dentalimplants.bg Зъбни импланти
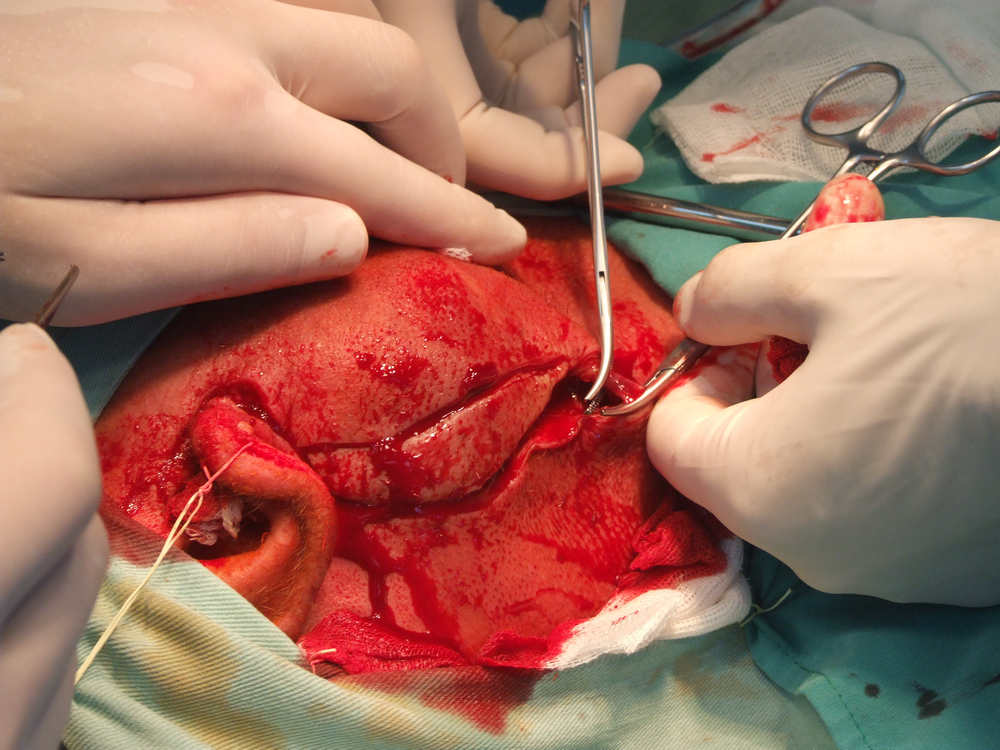
Разрез за достъп към оперативното поле. Един участък от кожата подлежи на ексцизия. Следва допълнителен разрез на повърхностната шийна фасция и разкриване на паренхима на паротидната жлеза. Възможно е този разрез да се разположи точно под основната кожна инцизия или встрани от нея - като при втората опция донякъде се избягва формирането на постоперативни слюнчени фистули. Отделянето на фасцията от паренхима на жлезата е трудно, тъй като има много съединителнотъканни преградки, които навлизат в дълбочина. Поради това най-често се прилага само единична инцизия без повдигането на голямо по площ фасциално ламбо.
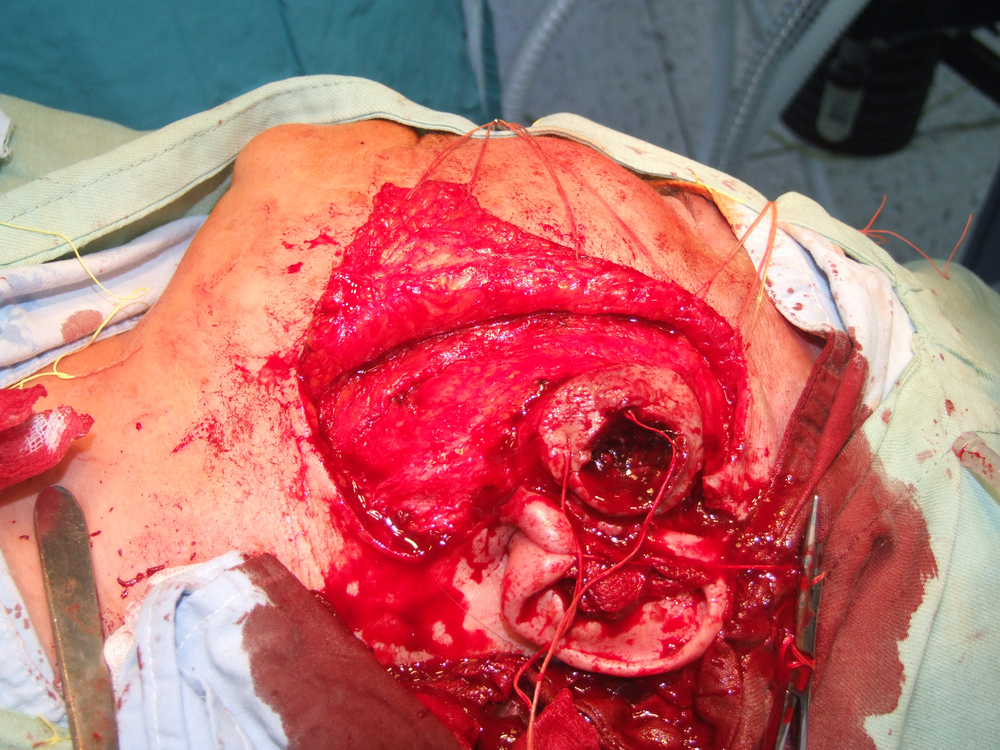
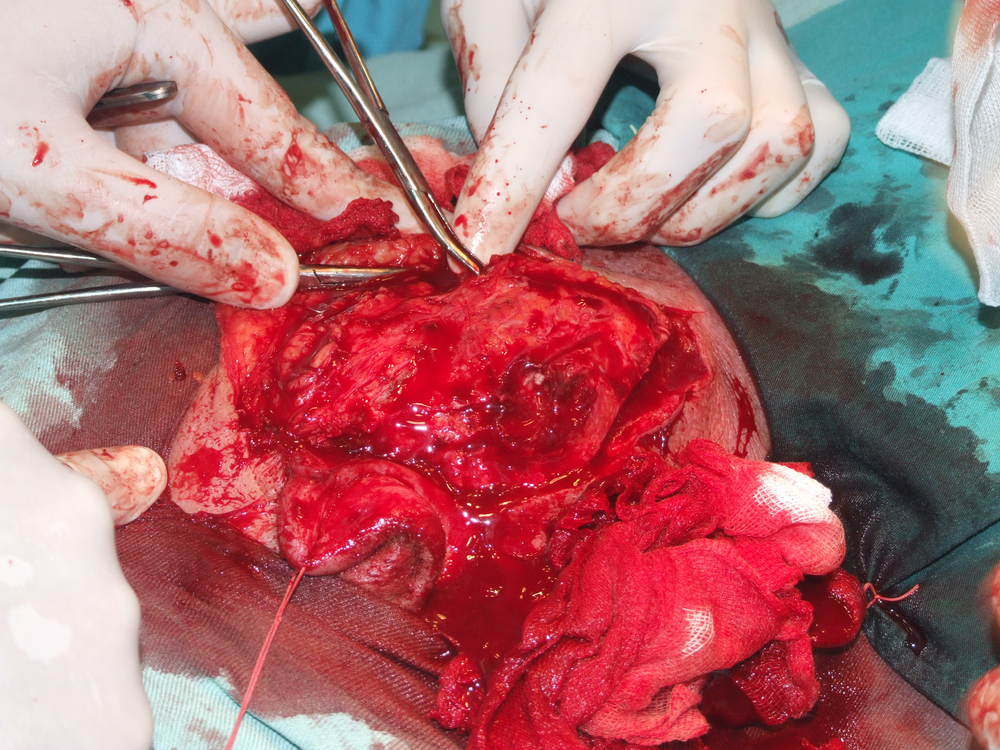
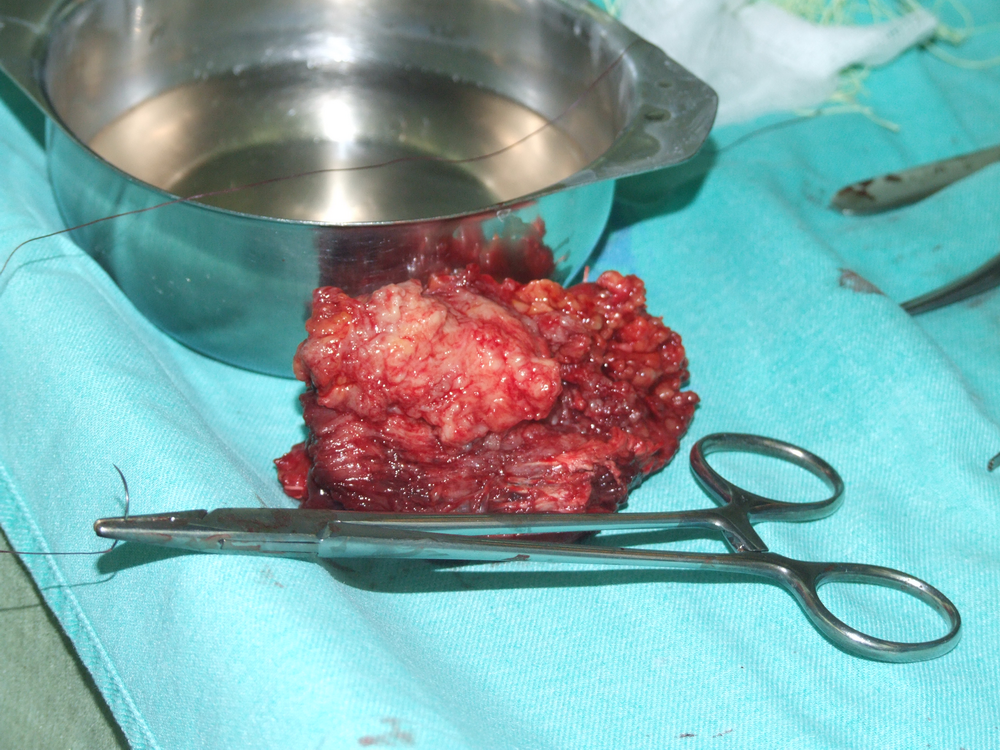
При отпрепариране на тъканите в дълбочина се откри участък с разпад на туморната маса. Това е абсолютна индикация за изследване на гефрир (от немски gefrieren - замръзвам) - моментно патологоанатомично изледване, което дава ориентация за наличието или липсата на малигнизация. За съжаление ако на гефрир не се докаже наличието на злокачествен процес, това далеч не означава че такъв няма; в случай че се види обаче, това със сигурност потвърждава неговото наличие и е отново абсолютно показание за радикална паротидектомия.
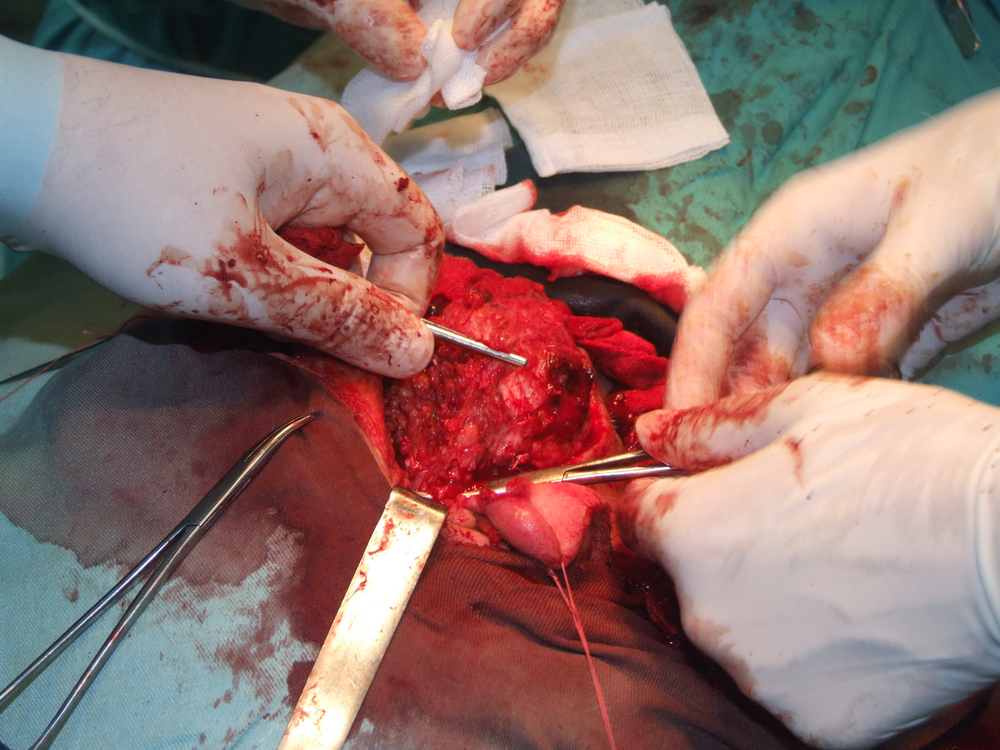
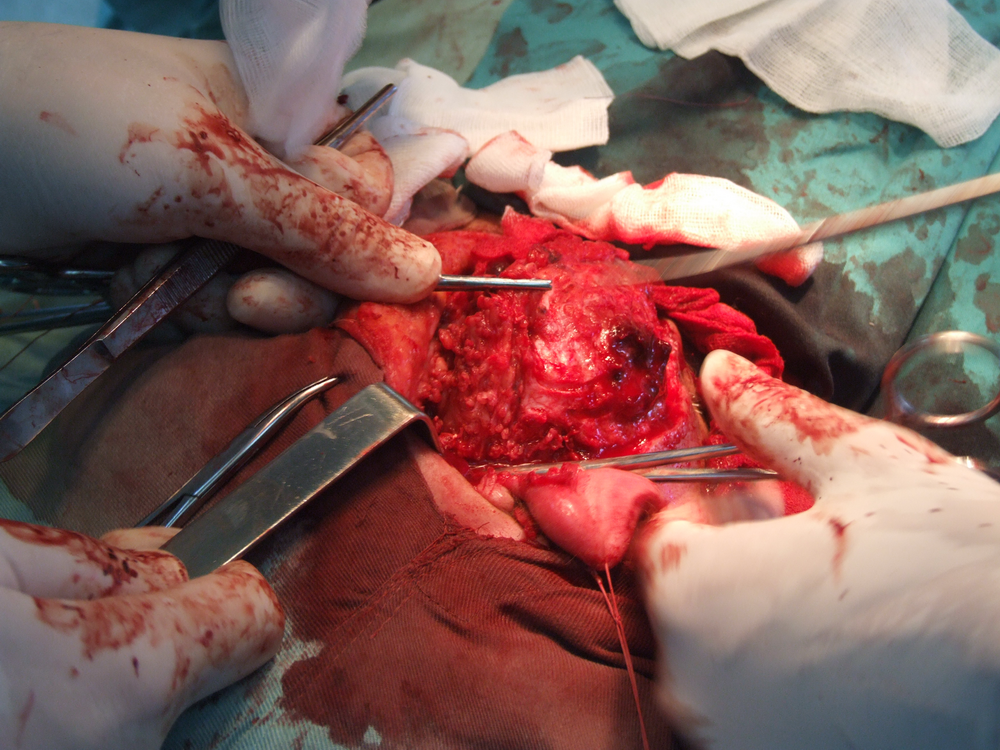
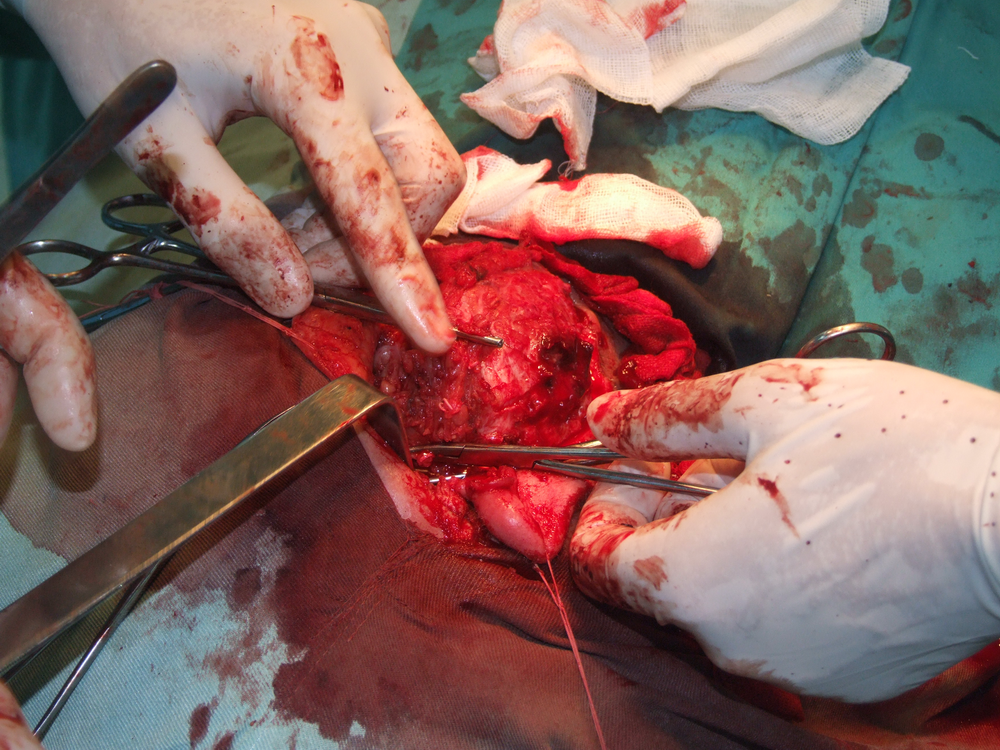
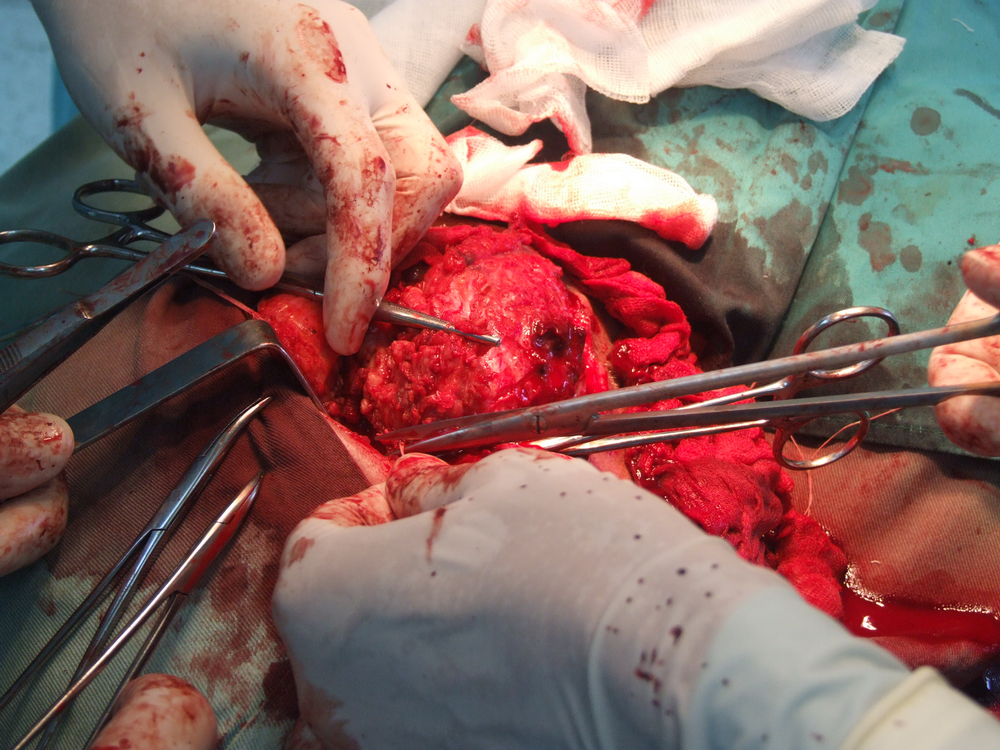
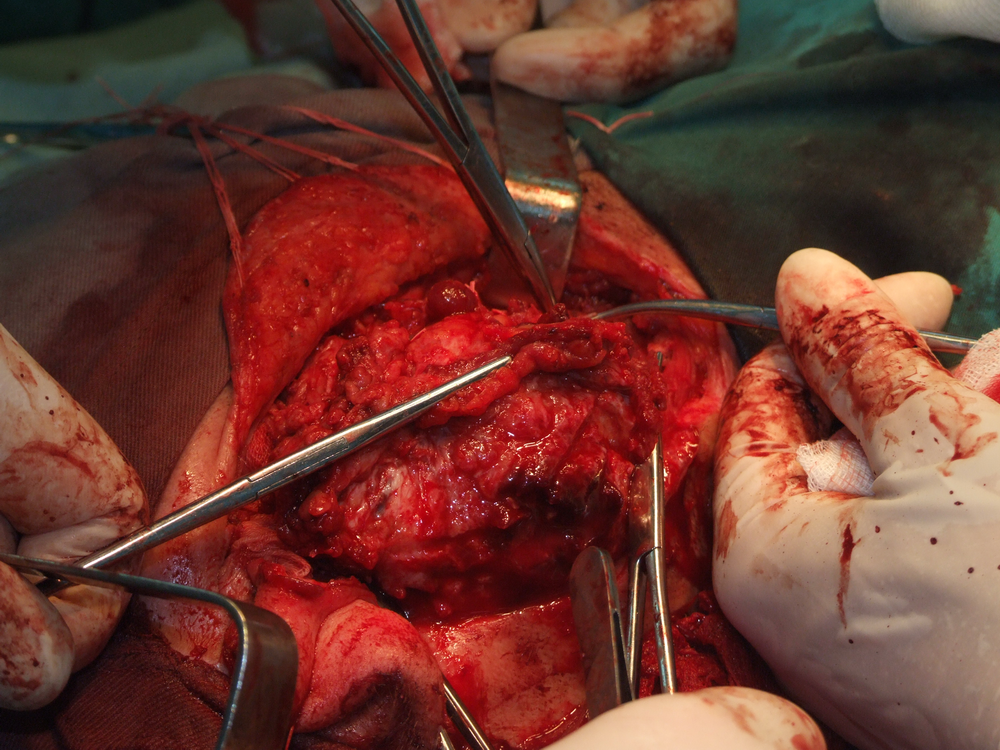
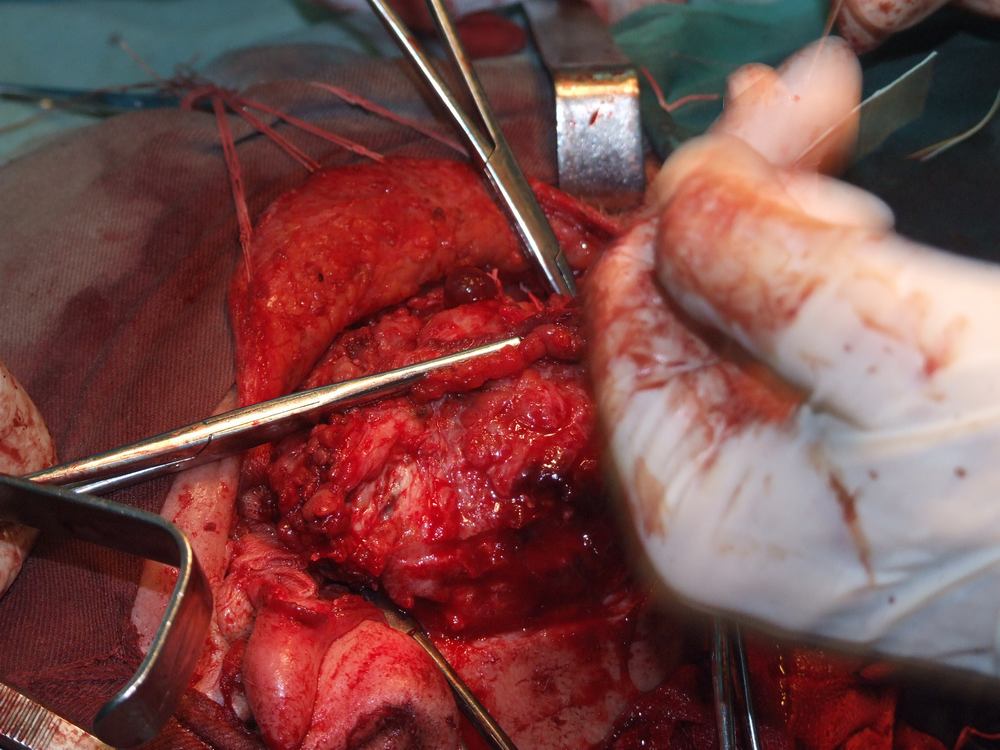
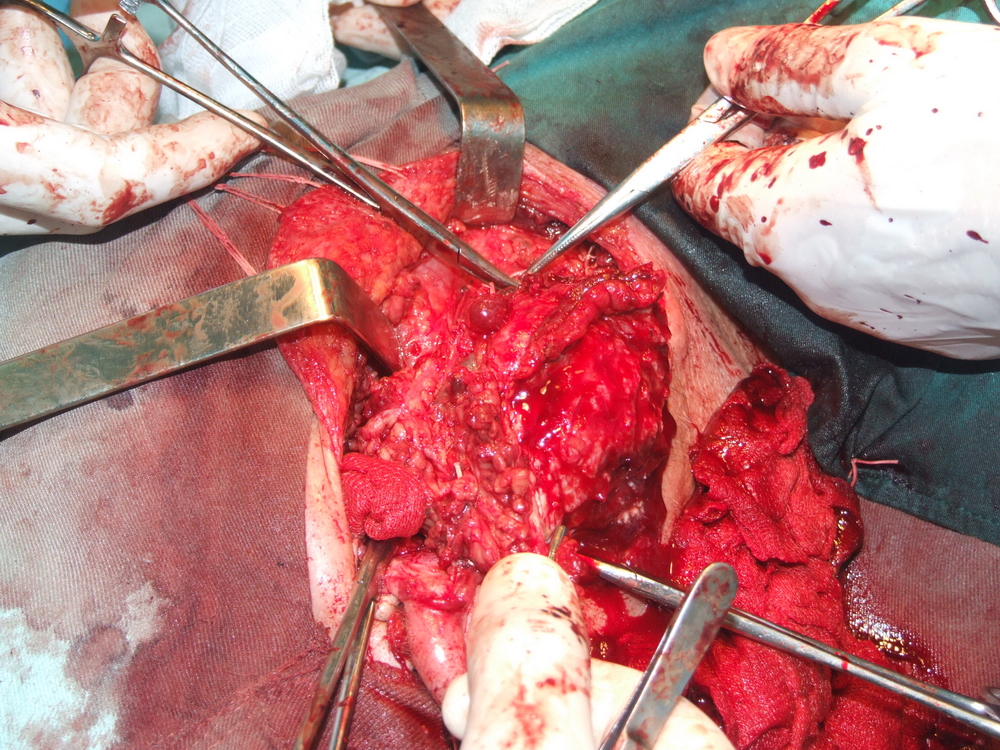
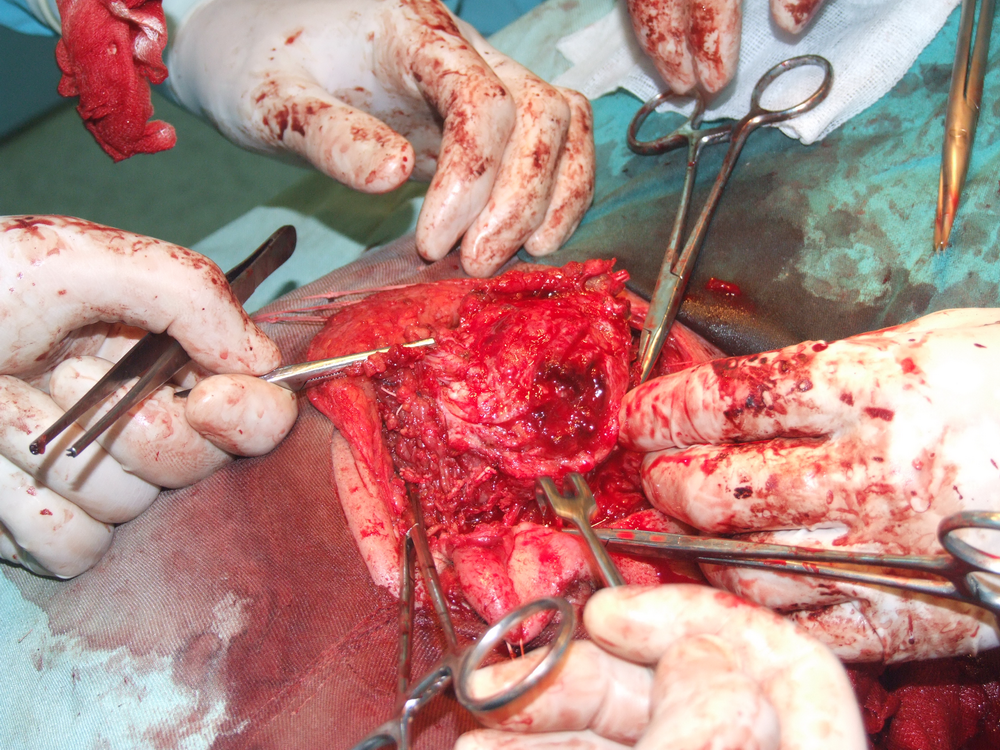
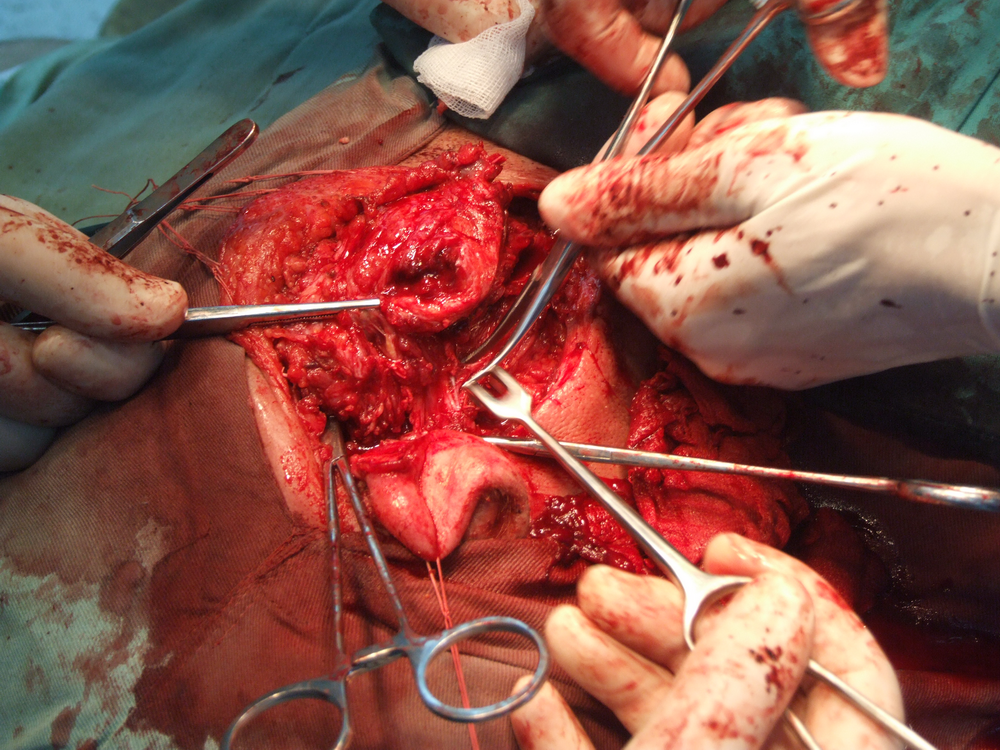
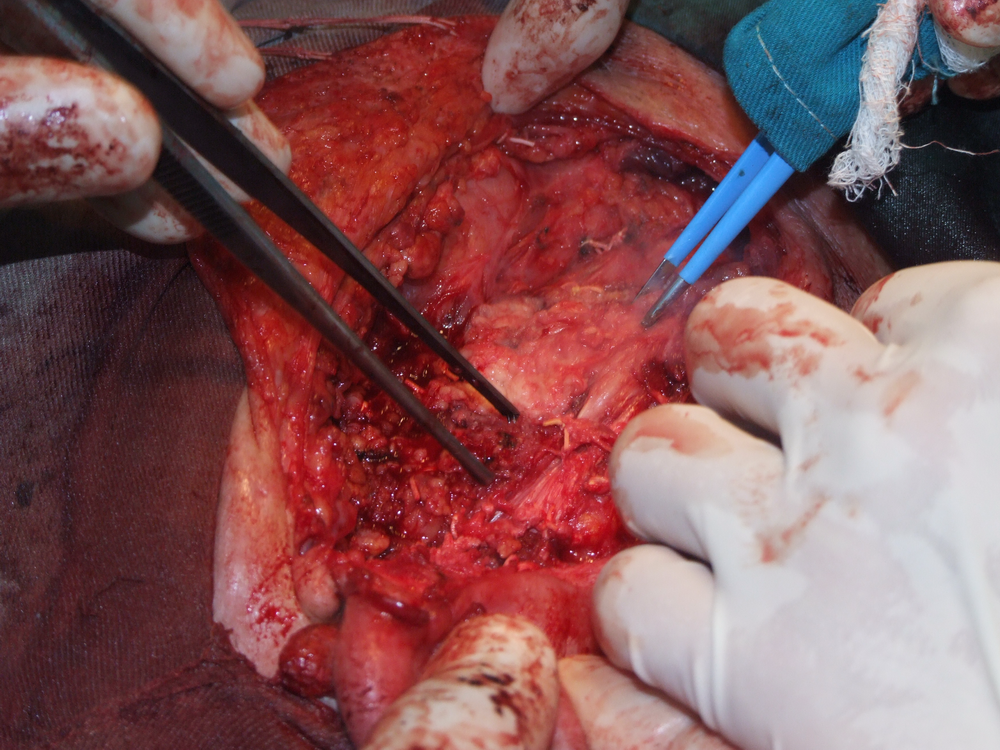
Идентификация на нервните клонове. Описани са някои сравнително надеждни анатомични ориентири, които улесняват откриването на централния нервен ствол. Той се намира на около 1.5 см. каудално от ушния трагус и на 6 - 8 милиметра медиално от тимпаномастоидния костен шев. Тъй като нервът напуска темпоралната кост през стиломастоидния отвор, откриването на шиловидния израстък представлява също надежден метод за локализиране на нерва. Проблем е самото локализиране на стилоидния израстък - той е разположен доста дълбоко и е обвит от мускули и сухожилия и се намира трудно по време на операция. Сухожилието на задното коремче на дигастричния мускул също може да представлява анатомичен ориентир - то се залавя в непосредствена близост до централния нервен ствол. Понякога е удобно да се разкрие нервът от периферията в посока центъра.
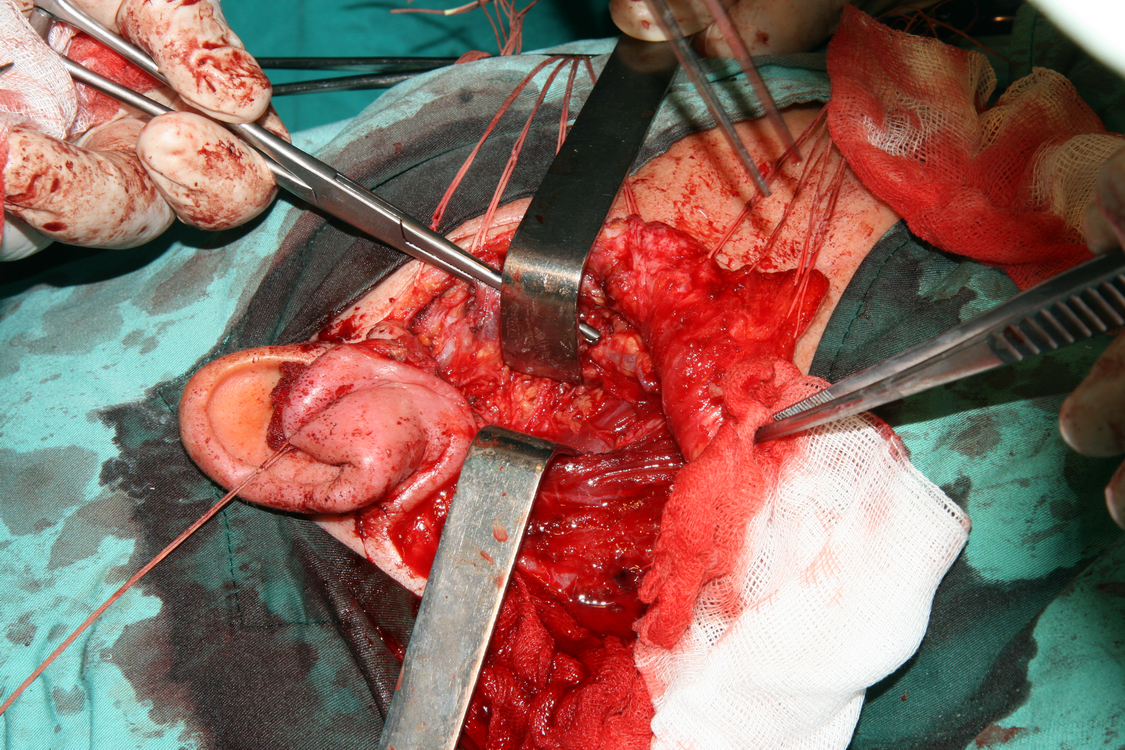
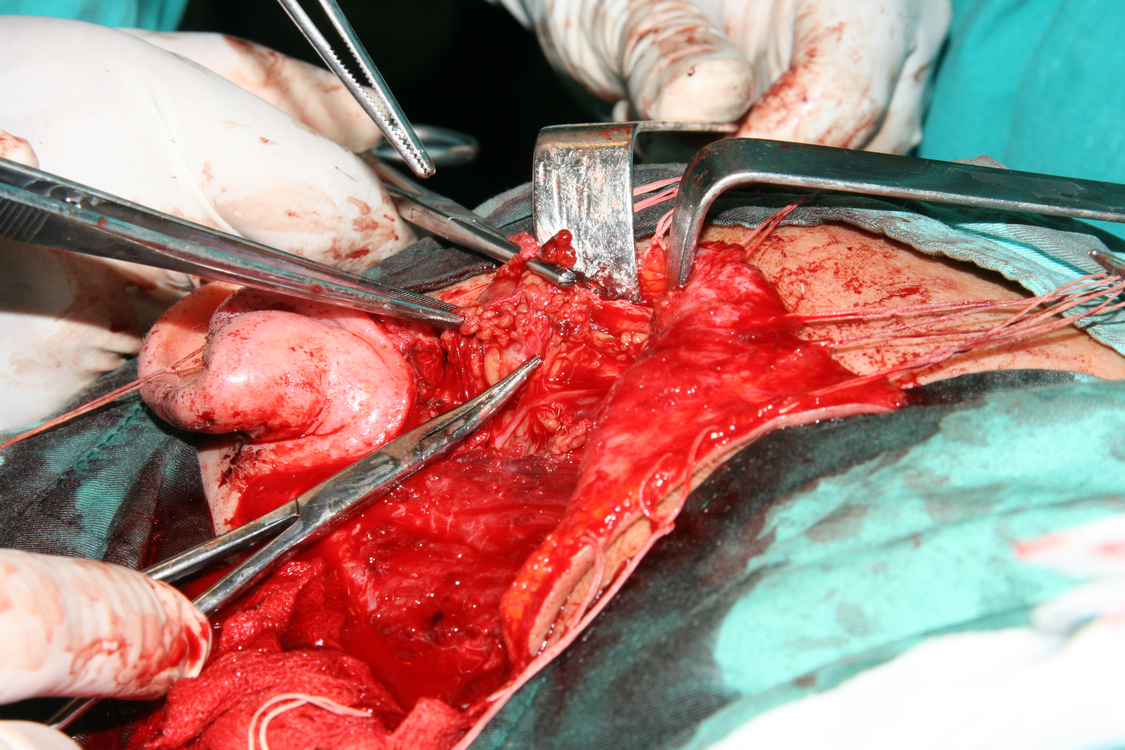
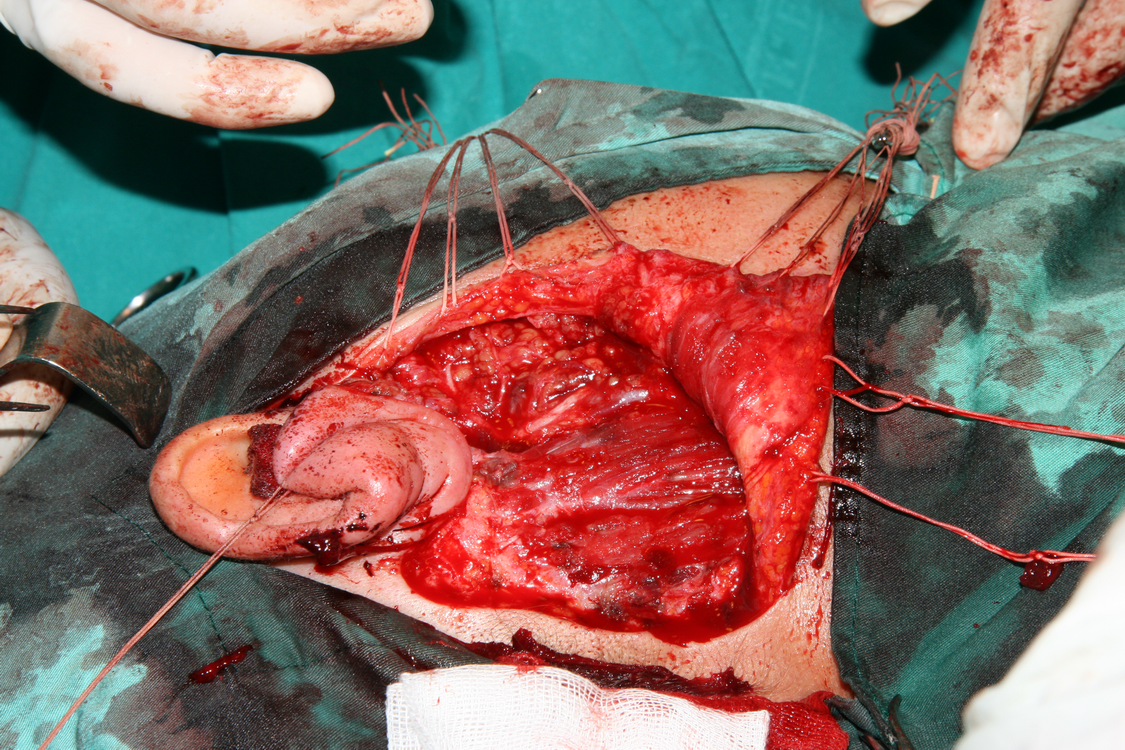
След премахване на основната туморна маса започва затварянето на оперативната рана. При запазване на клоновете на лицевия нерв е препоръчително да се покрие полето с част от стерноклеидомастоидния мускул, темпоралната фасция или с така нареченото SMAS - ламбо - суперфициална апоневротична мускулна система. Това осигурява протекция на нервните клонове срещу бъдещото развитие на студови неврити.
При някои особено тежки случаи се налага съчетаване на радикалната паротидектомия с шийна лимфна дисекция. За това към момента няма точно определени индикации - основно при малигнизирали плеоморфни аденоми с диаметър над 4 см, при плоскоклетъчен карцином, високомалигнен мукоепидермоиден карцином, както и при всички случаи с видимо уголемени лимфни възли. Адювантна радиотерапия се прилага при тумори с висока степен на малигненост, разбира се при позитивни резекционни граници, понякога дори при рецидивиращ плеоморфен аденом. При малигнени формации на подчелюстната жлеза понякога също се налагат оперативни намеси в разширен обем - резекции на части от кожата, долната челюст, съседни мускули и сухожилия. Нерядко подобни операции се комбинират с шийна лимфна дисекция по методите на Крайл или Ванах.
При толкова тежки оперативни намеси, каквито по-често са паротидектомиите, сравнително често се наблюдават постоперативни усложнения. Срещат се увреждания на лицевия нерв - някои от тях са транзиторни, а други постоянни. Понякога се наблюдават сиалоцеле (събиране на слюнка подкожно) и слюнчени фистули. Болката, отокът и инфекциите с различна тежест са налични почти при всеки пациент. Късни усложнения са синдромът на Фрей и козметичните деоформации. Синдром на Фрей означава изпотяване на кожата в паротидеомасетериалната по време на хранене и се дължи на прорастване на постганглионерни парасимпатикови нервни влакна към потните жлези на кожата - при което вместо рефлекторно слюноотоделяне започва изпотяване на кожата. Този синдром се среща при около 60 % от болните, но много малка част от тях изискват лечение - обикновено ротацията на тъкани по съседство, описана по-горе, предпазва от прорастването на тези влакна. В редки случаи се налага подкожно инжектиране на скополамин или ботулинов токсин.
При късни постоперативни парализи след сиаладенектомия добър ефект има ротацията на инервирани мускулни влакна от темпоралния мускул към долния клепач. Тези влакна се пришиват и постепенно болният започва да отваря очната си цепка нормално. Същият ефект има и ротацията на мускулни влакна към m. orbicularis oris - при увисване на устния ъгъл поради парализа на лицевия нерв.